![]() As arritmias são alterações na freqüência e/ou ritmo do coração, e apresentam uma diversidade muito grande de etiologias, gravidade e mecanismo (maneira) de ocorrência. Isto significa que durante uma arritmia o coração pode bater muito rápido, muito devagar ou de forma irregular.
As arritmias são alterações na freqüência e/ou ritmo do coração, e apresentam uma diversidade muito grande de etiologias, gravidade e mecanismo (maneira) de ocorrência. Isto significa que durante uma arritmia o coração pode bater muito rápido, muito devagar ou de forma irregular.
Normalmente estas alterações se traduzem para o paciente como uma sensação de um batimento mais forte após falha, uma sensação de "batedeira" ou palpitação no peito ou irregularidade no batimento cardíaco. Além disso, de forma isolada ou associada as descritas podem haver tonturas, suor frio, sensação de dor no peito , falta de ar ou mesmo desmaios.
Em geral as arritmias são mais comuns em pessoas com problemas cardíacos como: doença valvular, doença no músculo do coração (miocardiopatia) ou doença nas artérias coronárias (vasos sanguíneos que levam sangue arterial com oxigênio e nutrientes ao coração), entretanto, muitas arritmias ocorrem em pessoas com corações absolutamente normais.
As arritmias muitas vezes são precipitadas por fatores externos estimulantes como cafeína, bebidas alcoólicas, stress, cigarro ou drogas. E muitas vezes, as arritmias passam desapercebidas. Nas arritmias, podemos perceber e registrar alterações do ritmo cardíaco ou da freqüência. A freqüência normal dos batimentos cardíacos é de 60 até 100 ciclos, ou batidas, por minuto. Em crianças, esses números costumam ser um pouco mais elevados.
Nas alterações de ritmo cardíaco, os batimentos apresentam alterações do tempo que decorre entre um batimento e o outro. Pequenas alterações nesses intervalos podem ser consideradas normais. As alterações do ritmo cardíaco ou das conduções dos estímulos podem ser letais (morte súbita), podem ser sintomáticas (síncopes, tonturas, palpitações) ou podem ser assintomáticas. As arritmias podem ser assintomáticas ou sintomáticas, dependendo da sua intensidade e da situação clínica do portador. Corações enfermos podem tolerar menos uma arritmia que seria, talvez, assintomática para um coração sadio.
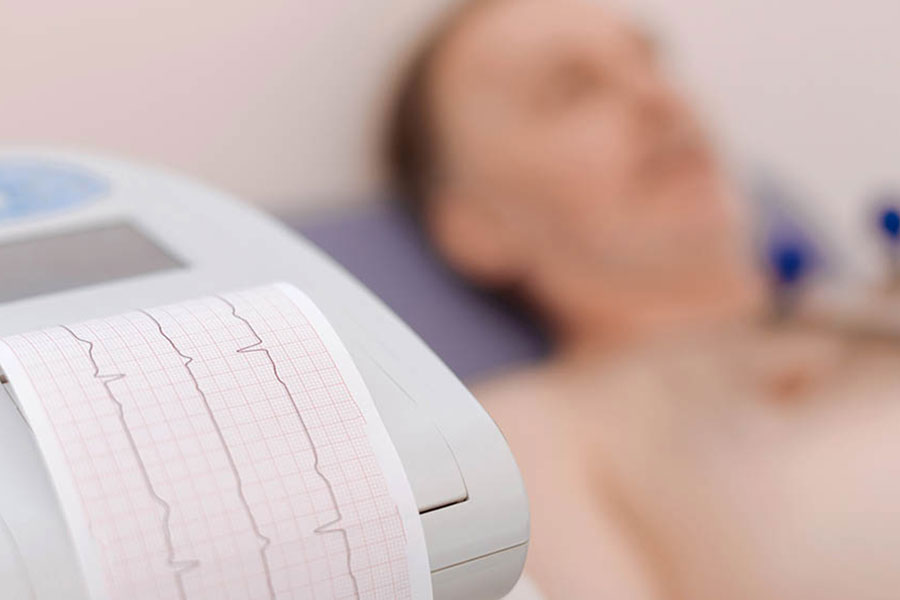
A avaliação de algumas arritmias pode ser feita pelo médico ao realizar um exame clínico. A maneira mais exata de comprovar e registrar uma arritmia é por meios eletrônicos, que vão desde o eletrocardiograma, monitores portáteis, até os equipamentos das Unidades de Tratamento Intensivo. Existem ainda os monitores de telemetria, em que o paciente usa um pequeno registrador unido ao seu corpo que transmite os sinais, via rádio, a monitores centrais.
Classificação das arritmias quanto a freqüência cardíaca:
Taquicardia:
É quando o coração bate mais de 100 vezes por minuto. Quando isso acontece ao fazer esforços é normal e, decorridos alguns minutos, esse número deve voltar ao normal. Quando a taquicardia persiste ou está presente em repouso, pode significar alguma alteração patológica. Convém consultar ao seu médico.
Note-se que taquicardia não é sinônimo de ataque cardíaco.
Bradicardia:
É quando o coração bate menos de 60 vezes por minuto. Isso em pessoas em boa forma física pode ser normal. Com freqüências cardíacas abaixo de 60 vezes por minuto, mesmo que seja uma manifestação transitória, é conveniente que um cardiologista seja consultado.
Classificação das Arritmias quanto às alterações de ritmo
Os batimentos cardíacos são normalmente originados em um foco localizado na aurícula direita, denominado nódulo sinusal. Os estímulos elétricos lá gerados descem até um nódulo localizado na junção das aurículas com os ventrículos. Lá a condução do estímulo sofre um pequeno retardo (para dar tempo que as aurículas se contraiam antes dos ventrículos). De lá o estímulo segue para os ventrículos, através de um sistema condutor que tem dois feixes, um para cada ventrículo, provocando a sua contração, que é denominada sístole. O período de tempo em que o coração não está em contração denomina-se diástole e é o período de repouso do músculo cardíaco. Os estímulos cardíacos normais são produzidos no nódulo sinusal localizado na aurícula direita e desencadeiam as contrações, batidas, do coração, denominadas de sístoles. Quando esse nódulo não está ativo, por doença, por exemplo, muitas outras células do coração, localizadas em suas diferentes partes, podem originar estímulos elétricos capazes de desencadear as batidas cardíacas. Esses batimentos originados nessas outras células são denominados de extra-sístoles, que podem ocorrer mesmo estando o nódulo sinusal ativo. As extra-sístoles produzem arritmias que nem sempre são percebidas pelos acometidos. Podemos ter extra-sístoles originadas nas aurículas, nos ventrículos, bem como nos nódulos sinusal e atrio-ventricular, que podem superar e dominar os estímulos normalmente lá gerados. As extra-sístoles costumam ser seguidas de um período de repouso (diástole) mais prolongado. As extra-sístoles podem ser unifocais ou multifocais, dependendo do lugar onde são geradas.
As extra-sístoles nem sempre são indicadoras de doença do coração, porém, se forem percebidas, é conveniente que um cardiologista seja consultado. Quando uma extra-sístole segue a cada batimento cardíaco normal, falamos de geminismo, quando segue a cada duas sístoles normais temos o bigeminismo, a cada três batimentos normais, trigeminismo, e assim por diante.
Fibrilação
Existe a auricular e a ventricular, dependendo de onde se originam os batimentos. A fibrilação auricular é a arritmia crônica mais encontrada. Na auricular os estímulos lá originados têm uma freqüência de até 600 batimentos por minuto. Desses estímulos somente alguns chegam a provocar contrações dos ventrículos, pois uma freqüência tão elevada não seria compatível com a sobrevida das pessoas acometidas. Já a fibrilação ventricular é mais grave por só ser tolerada se for de curta duração. O tratamento é medicamentoso ou por cardioversão.
Parada cardíaca
É quando o coração pára de se contrair. Se a parada for de curta duração pode não ser percebida; se for de maior duração pode provocar tonturas, sincope e até morte súbita. Quando o coração pára de bater por alguns minutos, desencadeiam-se alterações nos órgãos mais sensíveis à falta de oxigênio. Desses o mais sensível é o sistema nervoso. Assim pode o coração voltar à atividade, espontaneamente ou por medidas médicas. Contudo, as alterações neurológicas já estabelecidas serão irreversíveis.
Palpitações
Denominam-se os batimentos cardíacos que são sentidos pelas pessoas. Normalmente, não se percebem os batimentos. Em certas situações de tensão ou de esforço, podemos sentí-las, o que não significa necessariamente a existência de uma doença. Do mesmo modo, as extra-sístoles também podem ser notadas ou não pelas pessoas que as apresentam.
A melhor maneira de registrar uma arritmia é através do eletrocardiograma.
EXAME DE HOLTER DE 24 HORAS (ECG DE 24 HORAS)
Descrição:
É um exame que utiliza o eletrocardiograma realizado por 24 horas para diagnosticar distúrbios no coração que acontecem de maneira intermitente, ou seja, que o eletrocardiograma convencional realizado por poucos segundos não foi capaz de diagnosticar. Estes distúrbios são conhecidos por arritmias cardíacas. A metodologia consiste na colocação, com fita adesiva, de eletrodos no tórax do paciente, conectados por fio até uma caixa que fica na sua cintura . O paciente retorna às suas atividade habituais e após 24 horas volta ao hospital para retirar o aparelho. É importante que todo sintoma referido, principalmente palpitação, tontura, falta de ar, seja registrado no "diário" que acompanha o aparelho, bem como o horário exato do aparecimento. Isto tem o objetivo de tentar correlacionar qualquer possível sintoma do paciente com alguma manifestação do eletrocardiograma naquele horário.
Duração:
A colocação e retirada dos eletrodos é rápida, durando poucos minutos. No total são 24 horas de monitorização.
Riscos para o paciente: Nenhum
Preparo do pacientes / Cuidados antes do exame: O aparelho é fixado no corpo do paciente e não pode molhar, portanto recomenda-se tomar banho antes da execução do exame. Cuidados com o aparelho no sentido de evitar qualquer dano ou interferência externa são necessários. O paciente não deve enquanto tiver com o aparelho tomar banho ou tentar manipular qualquer componente do mesmo.
TESTE DE INCLINAÇÃO
(TILT TABLE TEST ou Teste da Mesa Inclinada)
Descrição:
É um método não invasivo com o objetivo de pesquisar a causa de desmaios ou tonturas através da inclinação do corpo do paciente em 70 graus em relação ao solo. O exame é realizado em laboratório especializado, em que o paciente inicialmente deita-se em uma mesa (cama) e após 10 minutos é inclinado LENTAMENTE até uma posição de 70 graus, permanecendo nesta posição por 40 minutos.
Durante o exame será medido a intervalos regulares a pressão arterial e os batimentos cardíacos, no intuito de detectar modificações que justifiquem o desencadeamento dos sintomas do paciente.
Duração: Cerca de 1 hora.
Riscos para o paciente: Foram relatados alguns raros casos de queda importante da pressão ou alteração do batimento cardíaco em que foram necessárias medidas como uso de drogas. (incidência de complicações baixíssima: 3:1000)
Preparo do pacientes / Cuidados antes do exame: O paciente não deve estar em jejum. De
preferência vir acompanhado, não usando meia elástica e seguindo as solicitações médicas quanto a descontinuidade dos medicamentos.
ESTUDO ELETROFISIOLÓGICO E ABLAÇÃO POR CATÉTER ATRAVÉS DE RADIOFREQUÊNCIA (RF)
O que é Estudo Eletrofisiológico?
Um exame cardiológico realizado para estudar o sistema elétrico do coração e diagnosticar seus eventuais distúrbios - arritmias - que podem ocasionar anormalidades como acelerações cardíacas, pausas ou batimentos lentos. Através deste estudo, os pacientes podem ser tratados com maior segurança e eficiência. A duração média do exame é de cerca de 90 minutos.
O que é Ablação por Cateter?
A ablação é um procedimento que se utiliza cateteres (fios) colocados dentro do coração e é usado para tratar definitivamente grande parte das arritmias cardíacas, que até a poucos anos, somente podiam ser tratadas provisoriamente através de remédios ou definitivamente através de cirurgia cardíaca, que era reservada para os casos muito graves. Com esta nova técnica, muitos pacientes portadores de arritmias cardíacas podem ficar curados, sem a necessidade de cirurgia ou medicações, com muito mais eficiência e com raras complicações. A duração media do procedimento é de cerca de 120 minutos.
Cuidados antes do Procedimento:
Alimentação - deve-se permanecer em jejum 8 horas antes de realizar o procedimento, o que permite que tome café da manhã se o exame for realizado à tarde.
Remédios - Deverá trazer a lista de todos os remédios que estiver usando e informa-la ao serviço de enfermagem. Tome seus medicamentos da forma usual, a menos que receba orientação contrária. Na marcação do procedimento você deverá receber instruções sobre parar ou não certos medicamentos antes do procedimento.
Acompanhante - Deverá vir acompanhado por um familiar que o conduzirá até o hospital.
- Traga material de higiene pessoal (escova de dente, etc) para o hospital
- Traga os exames que realizou até então.
- Deixe os objetos de valor em posse de seus familiares.
Onde e por quem são realizados o Estudo Eletrofisiológico e a Ablação por Radiofreqüência?
Todo o procedimento é executado em uma sala estéril de Hemodinâmica, que contém mesa própria, aparelho de radioscopia e equipamento computadorizado para a execução do estudo elétrico do coração. A equipe é composta de, no mínimo, um especialista em arritmia, um anestesista para realizar a sedação do paciente, uma enfermeira especializada e seus auxiliares.
Como o procedimento é realizado? - O paciente é deitado sobre a mesa de exame e seus batimentos e eletrocardiograma são continuamente monitorizados;
- Depois de realizada a assepsia da região da virilha, o paciente é coberto com tecidos esterilizados, deixando exposto apenas o local por onde vai ser introduzido um ou mais fios especiais, chamados de
cateter; - Embora estes procedimentos possam ser realizados com o paciente em estado de vigília,rotineiramente é realizada sedação pelo anestesista, para seu melhor conforto, principalmente devido ao tempo prolongado do exame;
- É aplicada anestesia local na virilha e a veia e/ou a artéria da região e puncionada com uma agulha própria, que contém uma bainha; - Após a punção a agulha é retirada, permanecendo apenas a bainha, através do qual o médico introduz o cateter, e o conduz, guiado por raios-X, até o coração. A passagem do cateter pelos vasos e sua colocação no coração é indolor;
- Os catéteres são ligados externamente a computadores especiais, que registram toda a atividade elétrica do coração, podendo, ainda, realizar a estimulação elétrica do mesmo, para identificar os distúrbios que porventura possuam; - Ao término do estudo diagnóstico, havendo qualquer distúrbio passível de ser eliminado, pode-se iniciar, imediatamente, a ablação do foco causador da arritmia;- Nesta parte do procedimento é introduzido um cateter especial, que é direcionado para a área causadora do(s) distúrbio(s) elétrico(s) e ligado a um aparelho, que emite energia (radiofreqüência) causando uma micro cauterização do foco (ablação), realizando a cura da maioria dos pacientes; - Terminado todo o procedimento, o paciente é imediatamente acordado e colocado na sala de recuperação por quinze minutos ao fim dos quais é levado para seu apartamento hospitalar, onde permanecerá por 24 horas, sem levantar-se da cama. Este cuidado torna-se necessário para evitar sangramentos no local da punção, pois não há nenhum corte ou pontos cirúrgicos; - No dia seguinte, é retirado o curativo compressivo do local da punção e a paciente recebe alta, podendo voltar a sua vida normal.
MARCAPASSOS
Cardioversor-Desfibrilador Implantável(CDI) é um aparelho capaz de monitorar e tratar ritmos anormais do coração, que podem levar a risco de vida.Estes ritmos anormais (arritmias) são ritmos rápidos, chamados de taquicardia ventricular (TV) e fibrilação ventricular (FV).Este aparelho, ao reconhecer qualquer um destes ritmos, é acionado para tentar reverter o problema.
O CDI consiste de um gerador e eletrodo(s). O gerador é um "pequeno computador", semelhante a um marcapasso cardíaco, movido por uma bateria. Com o tempo, eles têm se tornado cada vez menores e mais leves, pesando cerca de 110 gramas.
Este gerador é implantado em região peitoral, do lado direito ou esquerdo, abaixo da clavícula. Através de anestesia local, e sedativos, é feita uma abertura na pele (cerca de 10 cm). O gerador é colocado em baixo da pele, através desta abertura.
O eletrodo é o "cabo" que conecta o gerador ao coração. É através deste eletrodo, que o gerador (computador) vai poder reconhecer e tratar as arritmias. Uma de suas extremidades é conectada ao gerador e a outra é introduzida no interior do coração, no ventrículo direito, através de uma veia do tórax. Alguns aparelhos mais modernos possuem dois eletrodos, um para o átrio direito e um para o ventrículo direito, melhorando sua eficácia no reconhecimento e no tratamento de ritmos anormais.
Como funciona o Cardioversor-Desfibrilador Implantável?
O aparelho monitora o ritmo do seu coração durante todo o tempo. Quando ocorre um ritmo anormal, rápido, como TV ou FV, o gerador reconhece, acionando as "terapias".
Estas terapias são programadas pelo seu médico, através de um outro computador, chamado
programador, que transmite informações ao aparelho, quando colocado sobre a pele, logo em cima do gerador. Por exemplo: o médico determina que se o seu coração bater numa frequência maior que 150 por minuto, o aparelho deve reconhecer que é uma arritmia, e iniciar uma terapia
.
Existem 3 tipos de terapia:
1. Marcapasso Anti-Taquicardia O aparelho envia impulsos elétricos rápidos ao seu coração, tentando parar a taquicardia e permitir que o ritmo normal volte. Estes impulsos são geralmente imperceptíveis por você.
2. Cardioversão Elétrica - O aparelho envia um choque de baixa energia através do eletrodo (cabo). Você sente o choque, que pode parecer um "soco" no peito.
3. Desfibrilação - O aparelho envia um choque de alta energia ao seu coração. Este choque é necessário quando o choque de baixa energia (cardioversão) não funciona ou quando a arritmia é muito rápida e perigosa (FV). Você sentirá um "forte soco" (pancada) no peito.
O seu CDI ainda possui função de marcapasso, isto é, ele pode enviar pequenos impulsos, se o seu coração bater muito lentamente. Você receberá um cartão de identificação, que contém informações sobre seu CDI, sobre o implante e a programação. Este cartão passa ser um de seus documentos importantes e deve ser levado com você a todos os lugares (passeios, trabalho, viagens, consultas médicas, lazer, etc.). Você deverá mostrá-lo
para evitar portas magnéticas em bancos e aeroportos.
Orientações aos portadores de Desfibriladores:
Em caso de viagens:
- Avise a seu médico, e informe-se sobre o sistema de emergência do local para onde vai.
- Leve consigo o seu cartão de identificação do CDI.
- Em caso de longas permanências, peça a seu médico indicação de um especialista no local a quem possa procurar em caso de choques avise a seu médico, e informe-se sobre o sistema de emergência do local para onde vai. · Leve consigo o seu cartão de identificação do CDI.
- Em caso de longas permanências, peça a seu médico indicação de um especialista no local a quem possa procurar em caso de choques.
Se você receber um choque:
- Tenha sempre um plano de ação para possíveis situações inesperadas. Saiba como chamar o sistema de emergência médica local. Tenha sempre em mãos os telefones dos seus médicos, e a lista de medicamentos que faz uso.
- Fique calmo.
- Se após o choque você continuar a se sentir mal, com tontura, falta de ar, dor no peito, etc., chame o sistema de emergência (resgate), onde estiver, para levá-lo a um hospital.
- Se você se sentir bem após o choque, ligue para seu médico ou clínica de arritmia que o acompanha É importante sempre comunicar ao seu médico especialista quando receber um choque.
- Se você receber 3 ou mais choques, chame o sistema de emergência (resgate), onde estiver, e preparese para ser levado a um hospital.
- Se você for atendido por uma equipe de emergência ou outro médico que não o conhece, informe sobre seu aparelho, mostrando seu cartão de identificação do CDI. Informe sobre seus medicamentos e sobre os médicos especialistas que o acompanham (telefones).
Visitas ao médico:
- Você deverá fazer visitas regulares ao médico.
- Nestas visitas seu CDI será avaliado quanto ao seu funcionamento, programação e estado da bateria.
- Tudo isto é realizado através de um programador (computador), que capta e transmite informações a seu aparelho.
Informações sobre o marcapasso:
Desde o primeiro implante em 1958, o uso de marcapasso tem aumentado progressivamente e já atingiu 500 mil pacientes nos EUA. No Brasil, são realizados, por ano, em torno de 9 mil novos implantes de marcapasso.
A estimulação cardíaca artificial é um tipo deste tratamento e é efetuada com a utilização de marcapasso, constituído de dois componentes principais: unidade geradora e cabo-eletrodo. Os caboseletrodo são constituídos de fios metálicos, revestidos por material isolante com um ou dois pólos metálicos em uma extremidade, conectados à unidade geradora em outra extremidade. A extremidade com os pólos metálicos pode estar posicionada na cavidade atrial, ventricular ou nas duas (duplacâmara).
Existem vários tipos de geradores. Os mais modernos possuem sensores que alteram a freqüência cardíaca de acordo com a necessidade. As unidades geradoras geralmente ficam na região situada logo abaixo da clavícula. Apesar da tecnologia empregada, determinadas situações podem interferir no funcionamento dos marca-passos.
A conseqüência clínica de uma interferência sobre o funcionamento do marcapasso vai depender principalmente do grau de dependência do paciente em relação ao aparelho. Cada paciente deve receber as orientações para seu caso. Existem quatro possibilidades de interferência: por contato; por campo elétrico; por ação magnética; e por ação mecânica.
As interferências ambientais sobre os marcapassos podem ser classificadas em quatro grupos, dependendo do ambiente em que ocorrem: ambiente doméstico; ambiente social; ambiente profissional; e ambiente hospitalar.
Ambiente doméstico
Apesar da grande diversidade de equipamentos presentes no âmbito domiciliar, seu potencial de interferência é muito pequeno. Essas interferências, na sua maioria de natureza eletromagnética, são raras e geralmente não causam problemas clínicos relevantes. Entretanto, o aterramento adequado das instalações e a correta manutenção e utilização dos aparelhos elétricos devem ser realizados.
Eletrodomésticos
Normalmente não provocam interferências, mas deve-se evitar contato direto da região do corpo onde está o gerador com o aparelho em funcionamento. Exemplos: rádios e televisores; tomadas e interruptores elétricos; telefones comuns e sem fio; portões eletrônicos, controles-remotos, chuveiros, máquinas de lavar, geladeiras, secadoras, batedeiras, liquidificadores, ferros-elétricos, exaustores, fornos, computadores, ar-condicionado, torneiras elétricas e brinquedos eletrônicos.
Fornos de microondas
Recomenda-se que o portador de marcapasso se mantenha afastado dois metros do microondas em funcionamento.
Colchão magnético
É contra-indicado para o portador de marcapasso devido à possibilidade de atuação do ímã sobre o gerador, alterando a sua programação e favorecendo o desenvolvimento de arritmias.
Aparelhos sonoros dotados de ímãs potentes
Todo o manuseio de aparelhos com ímãs potentes exige cuidados. Aparelhos sonoros, como grandes alto-falantes dotados de ímãs potentes, podem causar problemas se estiverem em contato com a unidade geradora.
Choques elétricos
Caso o paciente receba um choque elétrico de qualquer magnitude, recomenda-se uma revisão de todo o sistema de estimulação implantado.
Aparelhos que produzem vibração
Vibrações causadas por aparelhos eletrodomésticos, como barbeadores elétricos, escovas dentais elétricas, aparadores de grama, perfuradores elétricos e vibradores para massagem podem influir nos marcapassos dotados de sensores para movimento, provocando uma aceleração sem maior importância.
Hidromassagem
Pode interferir nos marcapassos dotados de sensores de movimento, sem maiores conseqüências.
Sauna
Não interfere diretamente nos marcapassos, porém saunas prolongadas podem diminuir a pressão arterial. Em pacientes com marcapasso e freqüência cardíaca fixa não há um aumento compensatório da freqüência cardíaca, podendo surgir sintomas.
Detectores de metais em aeroportos e em portas de bancos e dispositivos anti-furtos de lojas
Estes dispositivos são capazes de causar interferências em marcapasso, devendo ser evitados.
Transformadores e linhas de força de alta tensão
Podem interferir, sendo recomendado aos pacientes que não transitem a menos de 4m destes locais.
Escada rolante, elevadores, portas automáticas e rádio de freqüência privada
Não existem evidências de suas interferências sobre os marcapassos.
Transportes coletivos
Não existem evidências de interferências nos marcapassos de pacientes que utilizam transportes coletivos. Entretanto, as cabines de comando de aviões devem ser evitadas.
Telefone celular
No sistema analógico pode haver discretas interferências do tipo inibição transitória sem maiores repercussões clínicas. O sistema digital pode determinar interferências mais significativas, havendo relatos de modificação da programação. Independente da tecnologia utilizada recomenda-se manter o aparelho, sempre que ligado, a uma distância superior a 15cm do marcapasso, além da sua utilização no lado contrário ao implante.
Prática de esportes e atividades sexuais
Pode interferir com alguns tipos de marcapasso (unipolares) devido a algum esforço da musculatura próxima da unidade geradora.
Ambiente profissional
O ambiente profissional dos portadores de marcapassos cardíacos artificiais permanentes pode conter equipamentos que emitam sinais eletromagnéticos que interfiram no funcionamento dos sistemas de estimulação. Estas interferências podem colocar em risco a vida do profissional.
Empresas de fornecimento de energia elétrica
Empresas de geração de energia elétrica, subestação de transformação e linhas de transmissão contêm campos eletromagnéticos de alta tensão que interferem no funcionamento do marcapasso.
Indústrias mecânica e siderúrgica
Os portadores de marcapasso estão sujeitos à ação de campos eletromagnéticos, mas quando sob influência das seguintes fontes: dispositivos de solda elétrica (arco voltaico)? Os que utilizam até 225A em corrente alternada ou contínua com baixa voltagem parecem não interferir na função dos marcapassos (testes em laboratórios), já os dispositivos que utilizam mais de 300A têm demonstrado modificações temporárias nos marcapassos; motores elétricos de grande porte? Devido à geração de campos eletromagnéticos, podem provocar interferência.
Recomenda-se aos portadores de marcapasso que se mantenha a uma distância mínima de 2m.
Indústria eletro-eletrônica·
Os profissionais da área de montagem de tubos de TV e monitores de vídeo (fonte de emissão de raios catódicos) e de equipamentos da dosagem de radiação estão sujeitos às interferências ocasionadas por estas fontes de campo magnético. Além disso, equipamentos de solda por radiofreqüência também podem provocar alterações.
Empresas de telecomunicações
Transmissores de radiofreqüência AM, FM e TV podem inibir geradores unipolares, dependendo da proximidade, potência e modulação da freqüência transmitida. Radares raramente causam interferências no marcapasso de seus operadores.
Indústria transformadora de madeira e plástico
Os secadores de madeira por radiofreqüência, furadeiras e lixadeiras podem causar interferências nos marcapassos. Os trabalhadores portadores de marcapasso devem evitar essas atividades.
Links de Interesse:
www.cardiol.br
www.deca.org.br
www.cardiologyonline.com
www.americanheart.org
www.escardio.org
www.arritmias.org